COVID-19: Medidas de Prevenção Destaque
- Escrito por Portal Ciencia.ao
- tamanho da fonte diminuir o tamanho da fonte aumentar o tamanho da fonte

Popularização do uso de máscaras em Angola1
Maria Silva1. Euclides Sacomboio2, Edmundo Almeida3. Judith Venâncio4. Victorino Sanguvira5
1Instituto Superior de Ciências da Saúde da Universidade Agostinho Neto
2Departamento de Investigação Científica e Pós Graduação do Instituto Superior de Ciências da Saúde da Universidade Agostinho Neto
3,4,5Departamento de Ciências de Enfermagem do Instituto Superior de Ciências da Saúde da Universidade Agostinho Neto
- INTRODUÇÃO
Apesar da utilização de equipamentos de protecção e de máscaras que estão escassos em muitos países, com sistemas de saúde mais “robustos”, médicos, enfermeiros e outros profissionais da área de saúde parecem estar mais propensos a contrair o vírus do que a maioria das pessoas, e talvez a desenvolver sintomas mais graves. Isso se explica pelo facto de grande parte destes estar exposto frequentemente a uma quantidade maior de vírus. Além disso, muitos são de faixas etárias avançadas ou padecem de doenças como diabetes, hipertensão, doenças cardíacas, doença hematológica ou imunológica que podem favorecer a infecção e a gravidade da doença (CAI et al., 2019).
Ainda não se sabe exactamente o quanto essa exposição frequente ao vírus pode afectar a saúde das equipas que estão na linha da frente do combate ao novo coronavírus, mas dados da Síndrome Respiratória Aguda Grave (SARS), em 2002 e 2003, que era mais letal e menos transmissível, indicavam que 21% dos casos da época envolviam profissionais de saúde. Na pandemia actual, mais de 6.200 profissionais da área foram infectados na Itália, onde mais de 100 mil pessoas contraíram o vírus; na Espanha, o novo coronavírus atingiu cerca de 6.500 profissionais de saúde, ou 12% dos casos confirmados até o momento deste levantamento; na China o governo divulgou que quase 3.300 membros dessa linha da frente contraíram o vírus. De acordo com levantamentos feitos em estágios específicos da pandemia em cada país, os profissionais de saúde representam algo entre 4% e 12% dos casos confirmados, variando de país para país (BRASIL, 2020).
Esses profissionais têm alto risco associado à exposição constante ao vírus e isso ajuda a explicar as cobranças por causa da falta de equipamentos necessários para exercerem as suas actividades com segurança. Na França, médicos foram à Justiça contra o governo sob acusação de falhas no aumento da produção de máscaras, algo que eles alegam colocar sua saúde em risco. No Zimbabwe, enfermeiros e médicos fizeram paralisação das actividades contra a falta de equipamentos de protecção, em meio à quarentena de três semanas adoptada no país para tentar conter o avanço da pandemia (BBC, 2020).
O presente trabalho tem como referência as orientações da Organização Mundial da Saúde, do Centro Europeu de Prevenção e Controlo de Doenças e do Ministério da Saúde de Angola (Fluxograma de actuação em casos suspeitos de novo coronavirus. Orientação para profissionais de saúde expostos.).
- MEDIDAS DE PREVENÇÃO DE EXPOSIÇÃO COMUNITÁRIA
2.1 Controlo da infecção e de casos suspeitos
COVID-19 é um acrónimo que deriva da junção de Coronavirus Disease 2019, e refere-se a uma patologia provocada pelo vírus SARS-CoV-2, que é uma doença que pode causar uma infeção respiratória grave, como a pneumonia, e transmite-se por contacto próximo com pessoas infectadas ou superfícies e objectos contaminados. A patologia é transmissível através de gotículas libertadas pelo nariz ou boca quando se tosse ou espirra, que podem atingir directamente a boca, nariz e olhos de quem estiver próximo. Tais gotículas podem ainda depositar-se em objectos ou superfícies que rodeiam a pessoa infectada e assim infectar outras pessoas que podem tocar nestes objectos ou superfícies com as mãos e, em seguida, tocarem nos olhos, nariz ou boca. Estima-se que o período de incubação da doença (tempo decorrido desde a exposição ao vírus até ao aparecimento de sintomas) seja entre 2 e 14 dias (KAMPF, TODT & STEINMANN, 2020).
Os níveis de alerta e resposta para a doença por novo coronavírus (COVID-19) é uma ferramenta estratégica de preparação e resposta a pandemia de vírus SARS-CoV-2. Este Plano tem como referencial as orientações da Organização Mundial da Saúde e do Centro Europeu de Prevenção e Controlo de Doenças. (PORTUGAL, 2020).
O nível de alerta e resposta 1 corresponde a uma situação em que o risco de contrair a COVID-19 é baixo, sendo por isso uma fase de contenção, com concentração de meios de resposta em contingência. (DW, 2020). O nível de alerta e resposta 2 corresponde a uma situação em que o risco de COVID-19 em território nacional é moderado, iniciando uma fase de contenção alargada, com reforço da resposta/contingência. O necessário é a detecção precoce de casos para evitar cadeias secundárias.
O nível 3 corresponde a presença de casos de COVID-19 em território nacional, e divide-se em dois subníveis: o nível 3.1 – cadeias de transmissão em ambientes fechados e o nível 3.2 – cadeias de transmissão em ambientes abertos. É a fase de mitigação. Neste contexto, as medidas de contenção da doença são insuficientes e a resposta é focada na mitigação dos efeitos da COVID-19 e na diminuição da sua propagação, de forma a minimizar a morbilidade e mortalidade, até ao surgimento de uma vacina ou novo tratamento eficaz.
2.2 Recomendações à comunidade
Angola (2020), aconselha a comunidade a cumprir as seguintes medidas:
- Lavar as mãos frequentemente com água e sabão ou um desinfectante para as mãos;
- Evitar contacto corporal (abraços, beijos)
- Ao tossir ou espirrar, cobrir a boca e o nariz com um lenço de papel (e não as mãos) e descarta-lo imediatamente;
- Evitar o agrupamento de pessoas num circuito fechado;
- Evitar o contacto com pessoas doentes;
- Não partilhar os objectos de uso pessoal, como talheres, pratos, copos ou garrafas;
- Não viajar enquanto estiver doente;
- Evitar animais (vivos ou mortos), mercados de animais e produtos provenientes de animais (como carne não cozida);
- Caso tenha viajado para Wuhan, Itália, ou em outros países afectados com a doença e apresente sintomas como (febre, tosse seca ou dificuldade em respirar), deve ligar para o 111 ou procurar imediatamente uma unidade de saúde e o caso deve ser notificado à Direcção municipal de Saúde.
- PADRONIZAÇÃO DE CASOS
A padronização de casos são orientações para o manejo de pacientes com covid-19 e organiza o fluxo de atendimento dos pacientes, principalmente aqueles que necessitam de cuidados especiais (OMS,2020).
3.1 Definição de caso suspeito
É toda pessoa proveniente de países com a epidemia instalada que em menos de 14 dias apresente: febre, tosse e dificuldade de respirar. São ainda considerados casos suspeitos de infecção pelo SARS-CoV2, os pacientes que apresentarem um dos três dos quadros:
- Febre + pelo menos um sinal ou sintoma respiratório (tosse, dificuldade para respirar, batimento das asas nasais entre outros) + histórico de viagem para área com transmissão local, de acordo com a OMS, os últimos 14 dias anteriores ao aparecimento dos sinais ou sintomas;
- Febre + pelo menos um sinal ou sintoma respiratório (tosse, dificuldade para respirar, batimento das asas nasais entre outros) + histórico de contacto próximo de caso suspeito para o coronavírus, nos últimos 14 dias anteriores ao aparecimento dos sinais ou sintomas;
- Febre ou pelo menos um sinal ou sintoma respiratório (tosse, dificuldade para respirar, batimento das asas nasais entre outros) + contacto próximo de caso confirmado de coronavírus em laboratório, nos últimos 14 dias anteriores ao aparecimento dos sinais ou sintomas.
3.2 Definição de caso provável
Considera-se toda pessoa que esteve em contacto com um caso confirmado e que apresente sinais e sintomas da doença.
3.3 Caso confirmado
É todo aquele que apresenta o teste positivo para o SARS-CoV-2. O diagnóstico definitivo de infecção pelo SARS-CoV-2 é estabelecido com base no resultado conclusivo positivo por RT-PCR, independentemente dos sinais e sintomas.
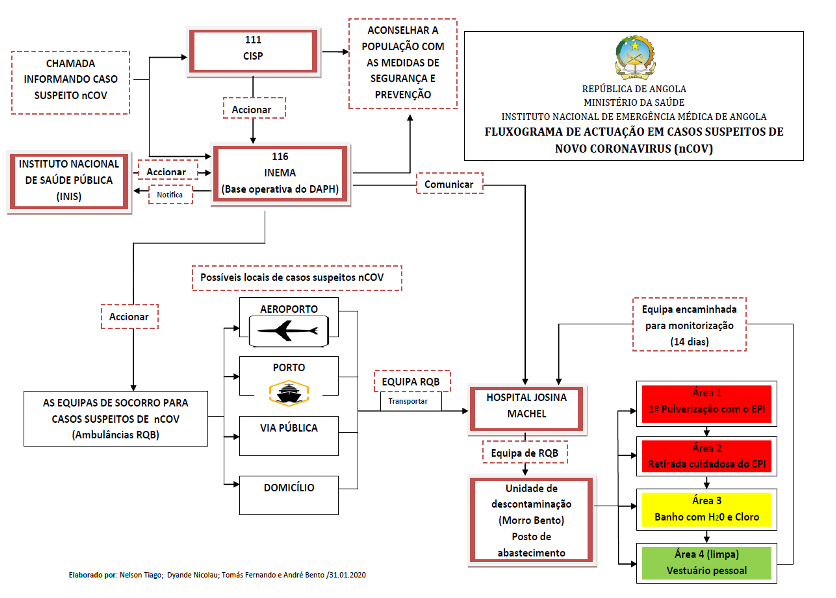
Fluxograma de actuação em casos suspeitos de novo Coronavirus.
5.1 Áreas de controlo da pandemia
Os estabelecimentos de saúde devem estabelecer uma área de controlo da pandemia que deve ser relativamente independente, com uma passagem de mão única exclusiva na entrada do hospital com um sinal de identificação;
- A circulação de pessoas deve seguir o princípio de "três zonas e três passagens": zona contaminada, zona potencialmente contaminada e zona limpa, desde que claramente demarcadas, e duas zonas de segurança entre a zona contaminada e a zona potencialmente contaminada;
- Deve haver uma passagem independente equipada para itens contaminados; configurar uma região identificada para entrega unidireccional de itens de uma área de trabalho (zona potencialmente contaminada) a uma ala de isolamento (zona contaminada);
- Devem ser padronizados procedimentos adequados para a equipe de saúde vestir e retirar os seus equipamentos de protecção. Os fluxogramas para as diferentes zonas, devem fornecer espelhos com visão dos pés até a cabeça, e observar estritamente os percursos realizados pelas pessoas;
- É necessário designar técnicos de prevenção e controlo de infecção para supervisionar a equipa no momento de vestir e remover equipamentos de proteção para evitar contaminação de outros locais e colocar em risco a equipa de saúde;
- É necessário que, antes da remoção dos equipamentos de protecção individual, os profissionais ao sair da zona contaminada passem por zonas de desinfecção para garantir que não estejam a levar contaminantes para as zonas consideradas potencialmente contaminadas e zona limpa (Li, et al.,2020)
- MEDIDAS DE PROTECÇÃO DOS PROFISSIONAIS DE SAÚDE
A biossegurança é o conjunto de acções voltadas para a prevenção, minimização ou eliminação dos riscos biológico das actividades de pesquisa, produção, ensino, desenvolvimento tecnológico e prestação de serviços, que possam comprometer a saúde do homem e dos animais e o meio ambiente. (Fundação Osvaldo Cruz s/d)
A adoção de medidas de biossegurança nas actividades dos profissionais de saúde tem sido um desafio. O ambiente estressante, a quantidade de pacientes e a carga horária de trabalho têm dificultado a adesão aos Equipamentos de Protecção Individual (EPI) nas UTI. Sendo, o EPI um aparato de suma importância nas UTI, tornando-se indispensável a sua utilização, lembra-se que o seu uso correto não previne somente as infecções, como promove a saúde. (Souza, 2015)
6.1 - Importância do uso de EPI
Para Andrade et al. (2011), o EPI é fundamental para garantir a saúde e a protecção do trabalhador, evitando consequências negativas em casos de acidentes de trabalho. É usado para garantir que o profissional não seja exposto a doenças ocupacionais, que podem comprometer a capacidade de trabalho e a vida. Neste sentido, a adopção de normas de biossegurança em saúde é condição fundamental para a segurança dos trabalhadores, qualquer que seja a área de actuação.
6.2 Classificação de risco
De acordo com a OMS (2005), o risco biológico é a probabilidade de sofrer danos ou agravos à saúde decorrente da exposição ocupacional a agentes ou produtos considerados perigosos do ponto de vista biológico, vírus, bactérias, parasitas, protozoários, bacilos e fungos.
Os riscos biológicos ocorrem por meio de microorganismos que, em contacto com o homem, podem provocar inúmeras doenças. Muitas actividades profissionais favorecem o contacto com tais riscos.
O risco biológico classifica-se em:
Grupo de Risco 1 - Incluem os agentes que não possuem capacidade comprovada de causar doença em pessoas ou animais sadios; não apresentam riscos para o manipulador, nem para a comunidade.
Grupo de Risco 2 - Incluem agentes que podem causar doença que não apresentam sérios riscos para o homem, animais e ao meio ambiente e as medidas profilácticas são conhecidas; risco moderado para o manipulador e fraco para a comunidade e há sempre um tratamento preventivo.
Grupo de Risco 3 - Incluem agentes que causam doenças graves ou potencialmente letais. O risco é grave para o manipulador e moderado para a comunidade, sendo que as lesões ou sinais clínicos são graves e nem sempre há tratamento.
Grupo de Risco 4 - Incluem os agentes que causam doenças de alta gravidade, facilmente transmissível cujo risco é grave para o manipulador e para a comunidade, não existe tratamento e os riscos em caso de propagação são bastante graves.
6.3 Gestão da equipa de saúde
O EPI deve ser implementado em todos os ambientes que não é possível eliminar o risco. Portanto, é dever do empregado utilizar o equipamento. Assim como, é dever do empregador fornecer o EPI adequado. A elaboração de estratégias de intervenção capazes de aprimorar a conduta dos profissionais de saúde requer condições como: (Zhejiang University,2020).
- Treinamento em reunião informal, a ser executada pelo supervisor (a) no próprio local de trabalho, direccionado aos profissionais da unidade a fim de discutir o assunto e esclarecer dúvidas, bem como treinamentos de actualização.
- A equipe da linha da frente nas áreas de isolamento, incluindo equipa da área de saúde, técnicos e equipa de logística, deve viver em um alojamento isolado e não deve sair sem permissão.
- Uma dieta nutritiva deve ser fornecida a fim de melhorar a imunidade da equipa de saúde e equipas de apoio;
- Deve-se monitorar e registrar o status de saúde de todos os funcionários no trabalho e realizar monitoramento de saúde da equipa da linha de frente, incluindo a temperatura corporal e os sintomas respiratórios; ajudar a resolver quaisquer problemas psicológicos e físicos que surjam com especialistas relevantes.
- Se a equipa apresentar algum sintoma relevante, como febre, deve ser isolada imediatamente, triada e testada condignamente, em caso de resultado positivo deve ter prioridade no atendimento.
- Quando a equipa da linha da frente, incluindo da área de saúde, técnicos e de logística, terminar seu trabalho na área de isolamento e retornar à vida normal, deve ser testado para SARS-CoV-2. Se negativo, eles devem ser isolados colectivamente em uma área específica por 14 dias para permanecer em quarentena institucional e antes de serem liberados da observação, devem voltar a ser testados.
a) Higienização das mãos: lave com água e sabão e friccione com produto alcoólico (álcool gel).
b) Mantenha pelo menos 1 metro de distância entre você e qualquer pessoa que esteja tossindo ou espirrando.
c) Evite tocar nos olhos, nariz e boca.
d) Manter os locais de trabalho limpos: superfícies (por exemplo, mesas e cadeiras) e objetos (por exemplo, telefones, teclados, porta-chaves).
e) Momentos de cuidado de higiene de mãos: na triagem, na colecta de amostra para diagnóstico, no atendimento a caso suspeito ou confirmado de COVID-19 ou sem COVID-19, em procedimentos que gerem aerossol, no atendimento a caso suspeito ou confirmado de COVID-19 ou sem COVID-19, em procedimentos que não gerem aerossol.
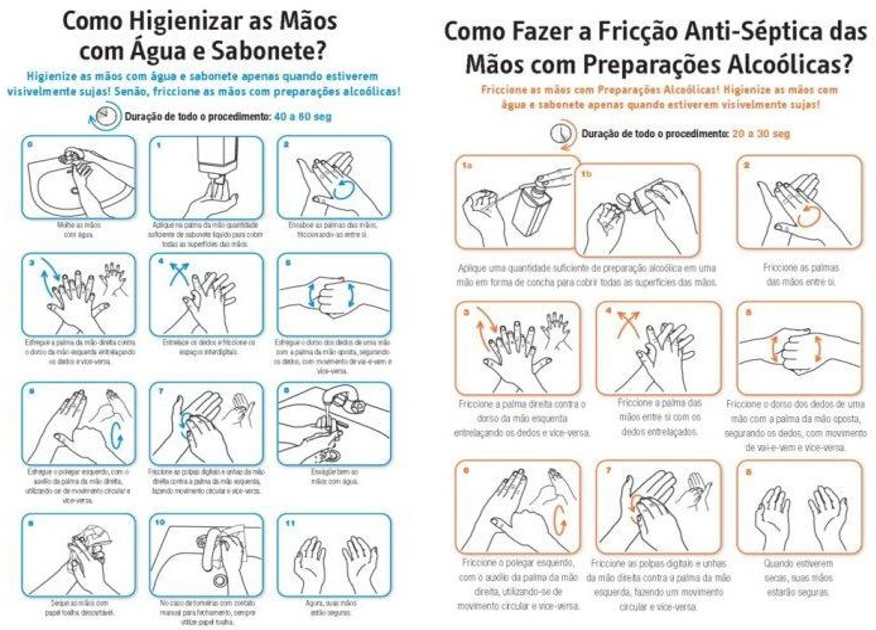
Ilustração de higienização das mãos2
6.4 Gestão de pacientes no hospital, com suspeita ou confirmação de COVID-19.
MEDIDAS GERAIS
1. Elaborar por escrito e manter disponíveis as normas e rotinas dos procedimentos adoptados na prestação de serviços de atenção de pacientes suspeitos de infecção pelo SARS-CoV-2.
2. Organizar o fluxo de atendimento aos pacientes suspeitos, conforme segue:
- Estabelecer sinalização a entrada da unidade, apontando para o fluxo de atendimento desses pacientes;
- Definir área de espera e local exclusivo para atendimento de pacientes assintomáticos;
- Fornecer mascara cirúrgica ao paciente sintomático e ou identificado como suspeito. os pacientes devem utilizar mascara cirúrgica de4sde o momento que foram identificados até a sua chegada ao local definido para atendimento;
- Pacientes suspeitos de infecção pelo SARS-CoV-2 devem preferencialmente, serem avaliados em uma sala privada com a porta fechada ou uma sala de isolamento de infecções aéreas se disponíveis;
- Afixar cartazes ou outras formas de comunicação com orientações aos pacientes sobre etiqueta respiratória;
3. Instituir medidas de precaução respiratória para gotículas e precaução de contacto;
4. Precaução respiratória para aerossol: para procedimentos com risco de geração de aerossol como:
- Intubação orotraqueal
- Extubação
- Aspiração de secreções das vias aéreas
- Exame de broncoscopia
- Fisioterapia
- Ressuscitação cardiopulmonar
- Necropsia envolvendo tecido pulmonar
- Recolha de amostra biológica para diagnostica
6.3 Sequência correta para paramentação
6.4 Uso de Equipamentos de Protecção Individual
O equipamento de proteção individual (EPI) é seleccionado em função do nível de risco biológico do agente patogénico e do seu mecanismo de transmissão.
6.5 Níveis de biossegurança
O coronavírus pertence a classe de risco 4. Esta classe é caracterizada por elevado risco individual e comunitário. O agente patogénico representa grande ameaça para as pessoas, com fácil propagação de um individuo a outro, direita ou indirectamente.
Existem quatro níveis de biossegurança (NB): NB-1, NB-2, NB-3 e NB-4, crescentes no maior grau de contenção e complexidade do nível de protecção. O nível de biossegurança de um procedimento será determinado segundo o organismo de maior classe de risco envolvido. Quando não se conhece o potencial patogênico do organismo geneticamente modificado (OGM) resultante, deverá ser procedida uma análise detalhada e criteriosa de todas as condições experimentais ou de manuseamento.
6.5.1 Nível de Biossegurança 1 (NB-1)
É adequado ao trabalho que envolva um agente com o menor grau de risco para o profissional de saúde e para o meio ambiente. O trabalho é conduzido, em geral, em bancada. Os equipamentos de contenção específicos não são exigidos.
Os EPI neste nível são os de precaução padrão contacto e gotículas. O paciente deve ficar em quarto privativo com porta fechada, os profissionais devem estar paramentados com fato cirúrgico constituído por calça e blusão descartáveis, gorro, luvas de látex, máscaras N95 (bico de pato), avental impermeável, protector de calçado descartável, óculos de protecção e protector facial em acrílico.

Ilustração precaução padrão contacto e gotículas (profissional)3
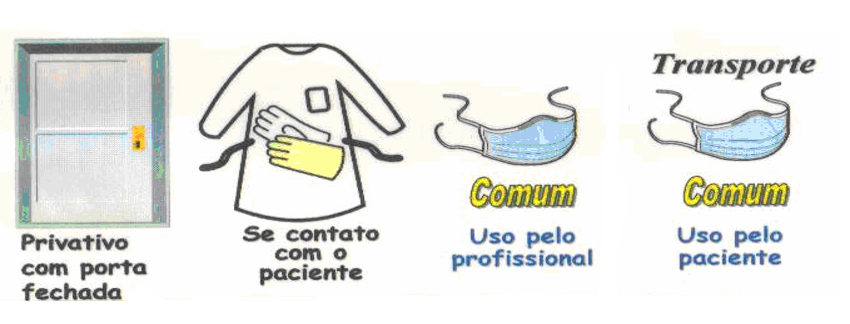
Ilustração precaução padrão contacto e gotículas (paciente)4
6.5.2 Nível de Biossegurança 2 (NB-2)
É adequado ao trabalho que envolva agentes de risco moderado para as pessoas e para o meio ambiente. Difere do NB-1 nos seguintes aspectos:
- O profissional de saúde deve ter treinamento técnico específico no manejo de agentes patogénicos e deve ser supervisionado;
- O acesso às áreas deve ser limitado durante os procedimentos operacionais;
- Determinados procedimentos nos quais exista possibilidade de formação de aerossóis infecciosos devem ser conduzidos em cabines de segurança biológica ou outro equipamento de contenção física.
Os EPI neste nível implicam que os profissionais não devam despir a roupa de uso pessoal, obrigando-se a vestir o fato cirúrgico constituído por calça e blusão descartáveis e de material impermeável, gorro, luvas de látex, máscaras N95 (bico de pato), macacão impermeável, avental impermeável, protector de calçado descartável, óculos de protecção, protector facial em acrílico (viseira) e botas descartáveis ou protector até ao joelho. O profissional que vai transportar doente ou participar na realização de funerais deve usar botas de borracha. É importante, por fim, verificar se está devidamente equipado e confortável antes de entrar na área de alto risco. (OMS,2005)
6.5.3 Nível de Biossegurança 3 (NB-3)
É aplicável aos locais onde forem desenvolvidos trabalhos com agentes infecciosos de classe 3 que possam causar doenças sérias e potencialmente letais, como resultado de exposição por inalação.
Todos os procedimentos que envolverem a manipulação de pacientes e material infeccioso devem ser conduzidos dentro de cabines de segurança biológica ou outro dispositivo de contenção física. Os manipuladores devem usar roupas de protecção individual. Para alguns casos, quando não existirem as condições específicas para o nível de biossegurança 3, particularmente em instalações onde não existe área de acesso específico, ambientes fechados ou onde o fluxo de ar é unidireccional
6.5.4 Nível de Biossegurança 4 (NB-4)
Este nível de contenção deve ser usado sempre que o trabalho envolver um organismo receptor ou parental classificado como de classe de risco 4 ou sempre que envolver organismo receptor, parental ou doador com potencial patogénico desconhecido.
6.5.5 Sequência correcta para retirar a paramentação
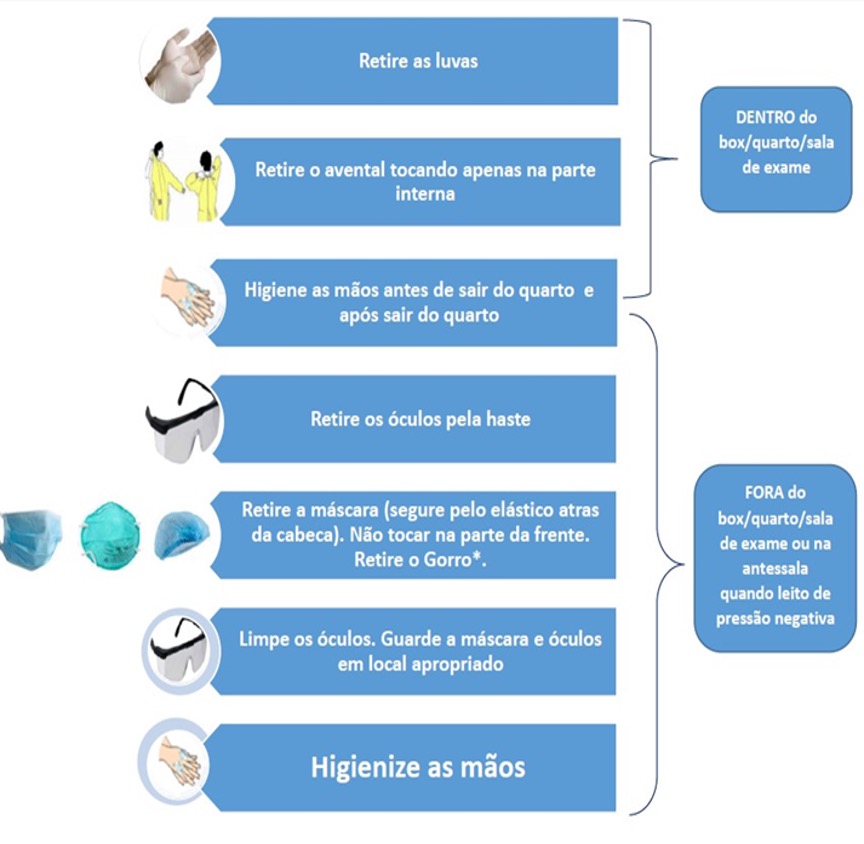
Esquema de retirada da paramentação5
- Procedimentos de desinfecção para a área da ala de isolamento da COVID-19
7.1 Desinfecção para pisos e paredes
- Os poluentes visíveis devem ser completamente removidos antes da desinfecção e manuseados de acordo com os procedimentos de eliminação de derramamentos de sangue e fluidos corporais;
- Desinfecte o chão e as paredes com desinfectante contendo 1000 mg/L de cloro esfegando, pulverizando ou limpando o chão;
- Certifique-se de que a desinfecção seja realizada por pelo menos 30 minutos;
- Realize a desinfecção três vezes ao dia e repita o procedimento a qualquer momento quando houver contaminação.
7.2 Desinfecção de superfícies de objectos
- Os poluentes visíveis devem ser completamente removidos antes da desinfecção e manuseados de acordo com os procedimentos de eliminação de derramamentos de sangue e fluidos corporais;
- Limpe as superfícies dos objectos com desinfectante contendo 1000 mg/L de cloro ou lenços com cloro; aguarde 30 minutos e depois lave com água limpa. Realize o procedimento de desinfecção três vezes ao dia (repita a qualquer momento em que houver suspeita de contaminação);
- Limpe primeiro as regiões mais limpas e depois as mais contaminadas: limpe primeiro as superfícies do objecto que não são frequentemente tocadas e, em seguida, limpe as superfícies dos objectos que são frequentemente tocados. (Depois que uma superfície estiver limpa, substitua o lenço usado por um novo).
7.3 Desinfecção do Ar
- Os esterilizadores de ar a plasma podem ser usados e executados continuamente para desinfecção do ar em um ambiente com actividade humana;
- Se não houver esterilizadores de ar a plasma, use lâmpadas ultravioletas por uma hora a cada vez. Execute esta operação três vezes ao dia.
7.4 Descarte de matéria fecal e esgoto
- Antes de ser descarregado no sistema de drenagem municipal, a matéria fecal e os esgotos devem ser desinfectados por tratamento com desinfectante contendo cloro (para o tratamento inicial, o cloro activo deve ser superior a 40 mg/L). Verifique se o tempo de desinfecção é de pelo menos uma hora e meia;
- 2- A concentração de cloro residual total no esgoto desinfectado deve atingir 10mg/L.
7.5 Desinfecção de dispositivos médicos reutilizáveis relacionados a COVID-19.
- Imergir o endoscópio e válvulas reutilizáveis em ácido peracético 0,23% (confirmar a concentração do desinfectante antes da utilização para se certificar de que será eficiente);
- Adaptar a linha de perfusão de cada canal do endoscópio injectar 0,23% de líquido ácido no circuito com uma seringa de 50 ml, até o total preenchimento, e esperar durante 5 minutos;
- Retire o circuito de perfusão e lave cada cavidade e válvula do endoscópio com uma escova de limpeza especial descartável;
- Coloque as válvulas dentro de uma lavadora ultrassônica contendo detergente enzimático;
- Conectar o circuito de perfusão a cada canal do endoscópio. Injectar ácido peracético 0,23% no circuito com uma seringa de 50 ml e lavando de forma contínua durante 5 minutos. Injectar ar para secá-lo durante 1 minuto;
- Injectar água limpa no circuito com uma seringa de 50 ml e lavar a linha continuamente durante 3 minutos.
- Injectar ar para secá-lo durante 1 minuto;
- Realizar um teste de vazamento no endoscópio;
- Colocar numa máquina de lavagem e desinfecção de endoscópico automático. Definir um elevado nível de desinfecção para a operação;
- Enviar os dispositivos para o Centro de Material de Esterilização (CME) para ser submetido à esterilização com óxido de etileno;
- Limpeza de Equipamentos Reutilizáveis de Assistência à Saúde;
- Se não houver contaminantes visíveis, faça a imersão do equipamento em anti-séptico contendo cloro (1.000mg/L) durante pelo menos 30 minutos;
- Se existir qualquer contaminante visível, faça a imersão do equipamento em anti-séptico contendo cloro (5.000mg/L) durante pelo menos 30 minutos;
- Depois de secar, embalar e envolver completamente os equipamentos e enviá-los para o Centro de Material Esterilização (CME)
7.6 Pré-tratamento de outros dispositivos médicos reutilizáveis
- Se não houver poluentes visíveis, mergulhe o dispositivo em desinfectante contendo cloro a 1g/L, por pelo menos 30 minutos;
- Se houver poluentes visíveis, mergulhe o dispositivo em desinfectante contendo cloro a 5g/L, por pelo menos 30 minutos;
- Após a secagem, embale cobrindo completamente os dispositivos e envie-os para a desinfecção centro de suprimentos.
- Critérios de avaliação de casos suspeitos param Covid-19
8.1 Histórico epidemiológico
- Dentro de 14 dias antes do início da doença, o paciente tem um histórico de viagem ou residência nas regiões ou países de alto risco;
- Dentro de 14 dias antes do início da doença, o paciente tem histórico de contacto com pessoas infectadas com SARS-CoV-2 (aquelas com resultado do NAT positivo);
- Dentro de 14 dias antes do início da doença, o paciente teve contacto directo com paciente com febre ou sintomas respiratórios em regiões ou países de alto risco;
- Agrupamento de casos suspeitos (dois ou mais casos de febre e/ou sintomas respiratórios ocorrendo concomitantemente em casas, escritórios, salas de aula, etc., nas últimas duas semanas).
8.2 Manifestações Clínicas
- O paciente tem febre e/ou sintomas respiratórios;
- O paciente possui as seguintes características em imagens por tomografia computadorizada: múltiplas sombras irregulares e alterações intersticiais que ocorrem precocemente, principalmente na periferia pulmonar. As condições evoluem para múltiplas opacidades em vidro fosco e se infiltram nos dois pulmões. Em casos graves, o paciente pode ter consolidação pulmonar e raramente derrame pleural;
A contagem de leucócitos no estágio inicial da doença é normal ou diminuída, ou a contagem de linfócitos diminui com o tempo
8.3 Avaliação diagnóstica
- O paciente possui um (1) histórico epidemiológico e dois (2) critérios de manifestações clínicas. Será considerado caso suspeito;
- O paciente não possui nenhum histórico epidemiológico e possui três (3) critérios de manifestações clínicas. Será considerado caso suspeito;
- O paciente não possui nenhum histórico epidemiológico, possui um a dois critérios de manifestações clínicas, mas não pode ser excluído como suspeito para o Covid-19 nos exames de imagem. Deve ser consultado por um especialista.
- Procedimento de enfermagem durante o tratamento
Sistematizar a assistência de enfermagem é, antes de tudo, oferecer ao paciente/cliente uma assistência que possa garantir a biossegurança e a continuidade do cuidado nos 3 (três) níveis de atenção à saúde, primário, secundário e terciário. (ALVARO-LEFEVRE,2005)
O mesmo autor refere que o processo de Enfermagem possibilita ao enfermeiro organizar, planificar e estruturar a ordem e a direcção do cuidado, constituindo-se no instrumento metodológico da profissão, subsidiando a tomada de decisões e na efectivação do feedback necessário para rever, avaliar e determinar novas intervenções. O processo geral da operação pode ser resumido do seguinte modo: preparação própria do operador, avaliação do paciente, instalação, pré-lavagem, funcionamento, ajuste de parâmetro, desmame e registos.
A seguir, apresentam-se os pontos-chave da assistência de enfermagem em cada estágio.
1. Preparação própria do operador
Deve-se aderir totalmente ao nível III ou a medidas de protecção ainda mais rigorosas.
2. Avaliação do paciente.
Avaliar as condições básicas do paciente, especialmente o histórico de alergia, glicose no sangue, função de coagulação, oxigenoterapia, sedação (para pacientes sóbrios, preste atenção para o estado psicológico destes) e status da função do cateter.
3. Instalação e pré-lavagem.
Use consumíveis com gerenciamento de circuito fechado, evitando exposição ao sangue e aos fluidos corporais do paciente. Os instrumentos correspondentes tais como: oleodutos e outros consumíveis devem ser seleccionados de acordo com o modo de tratamento planejado. Todas as funções básicas e características dos consumíveis devem ser familiarizadas.
4. Funcionamento
É recomendado que a velocidade inicial de colecta de sangue seja ≤ 35 mL/min para evitar baixa pressão sanguínea que pode ser causada por alta velocidade. Os sinais vitais também devem ser monitorados.
5. Ajuste de parâmetro
Quando a circulação extracorpórea é estável, todos os parâmetros de tratamento e parâmetros de alarme devem ser ajustados de acordo com o modo de tratamento. Uma quantidade suficiente de anticoagulante é recomendada no estágio inicial e a dose de anticoagulante deve ser ajustada durante o período de manutenção de acordo com diferentes pressões de tratamento.
Administrar oxigénio suplementar em pacientes com síndrome respiratória aguda grave (queda de saturação, dispneia, febre, tosse ou dor de garganta), dispneia, hipoxemia ou sinais de choque.
É importante prestar atenção aos pacientes com:
- Sonda vesical;
- Sonda nasogástrica;
- Controlo do ventilador mecânico e do monitor.
- Restrição hídrica, excepto em casos de choque;
- Tratar insuficiência respiratória;
- Tratar sepse e choque séptico.
Entre outros.
6. Desmame
Adoptar o “método de recuperação combinada por gravidade líquida”; velocidade de recuperação ≤ 35 ml/min; após desmame, os resíduos médicos devem ser tratados de acordo com a prevenção de infecção por SARS-CoV-2 e requisitos de controlo, assim como a sala de tratamento e instrumentos devem ser limpos e desinfectados.
7. Registos
Faça registos precisos dos sinais vitais do paciente, parâmetros de medicação e tratamento para o SARS e faça anotações em condições especiais.
9.1 Cuidados Intermitentes
Observação e tratamento de complicações tardias: reações alérgicas, síndromes de desequilíbrio, outras;
- Cuidados de intubação do SARS: a equipe médica durante cada turno deve observar as condições do paciente e realizar registos; prevenir trombose relacionada a cateterismo; realizar manutenção profissional do cateter a cada 48 horas;
- Cuidados na intubação e extubação do SARS: a ultra-sonografia vascular deve ser realizada antes da extubação.
Após a extubação, o membro inferior dos pacientes no lado da intubação não deve ser movimentado em 6 horas e o paciente deve descansar na cama por 24 horas. Após a extubação, observar a superfície da ferida (LI et al.,2020).
9.2 Critérios de alta e plano de acompanhamento param pacientes com COVID
9.2.1 Critérios de alta
- Temperatura corporal permanece normal por, pelo menos, 3 dias (temperatura menor do que 37,5 ºC);
- Sintomas respiratórios se encontram significativamente melhorados;
- O teste de ácido nucleico é testado negativo para o patógeno do trato respiratório duas vezes consecutivas (com intervalo de mais de 24 horas entre cada amostra); o teste de ácido nucleico das amostras de fezes pode ser realizado no mesmo momento, se possível;
- O exame de imagem do pulmão mostram melhora clara e óbvia nas lesões;
- Não há comorbidades ou complicações que necessitam de hospitalização;
- SpO2> 93% sem inalação assistida de oxigénio;
- Alta aprovada por uma equipe médica multidisciplinar; medicações após a alta geralmente; drogas antivirais não são necessárias após a alta;
O tratamento para os sintomas pode ser aplicado se o paciente possui tosse seca, perda de apetite, revestimento espesso da língua, febre, fraqueza, dor na garganta, dificuldade em respirar. As drogas antivirais podem ser utilizadas após a alta para pacientes com múltiplas lesões pulmonares nos primeiros três dias após o teste de ácido nucleico ser negativo.
9.2.1.1 Isolamento doméstico
Os pacientes devem permanecer em isolamento por duas semanas após a alta. As recomendações de isolamento doméstico são:
- Zona de estar independente com frequente ventilação e desinfecção;
- Evitar contacto em casa com crianças, idosos e pessoas com imunidade debilitada;
- Os pacientes e seus familiares devem usar máscaras e lavar as mãos frequentemente;
- A temperatura corporal deve ser medida duas vezes ao dia (pela manhã e ao entardecer) e prestar muita atenção para quaisquer mudanças na condição do paciente.
9.2.1.2 Acompanhamento
Um médico especializado deve ser providenciado para cada acompanhamento dos pacientes que receberam alta. A primeira ligação de acompanhamento deve ser realizada nas primeiras 48 horas após a alta. O acompanhamento do paciente em ambulatório deve ser realizado com uma semana, duas semanas e um mês após a alta.
Os exames incluem testes de função hepática e renal, hemograma, teste de ácido nucleico para COVID-19 do escarro e da amostra de fezes e teste de função pulmonar ou tomografia computorizada (TC) de pulmão devem ser revisados de acordo com a condição do paciente. Ligações celulares para acompanhamento devem ser realizadas em três e seis meses após a alta.
- Manejo de pacientes com teste positivo novamente após a alta
Padrões rigorosos de alta devem ser implementados em todos os hospitais. Não se deve passar a alta do paciente cujo escarro e amostra de fezes testarem positivos novamente. Entretanto, há alguns casos relatados que pacientes são testados positivos novamente após terem recebido alta baseada em diretrizes nacionais (resultados negativos de, pelo menos, duas amostras de garganta colhidas por zaragatoas em um intervalo de 24 horas; temperatura corporal permanecendo normal por três dias; sintomas significativamente melhorados; diminuição óbvia da inflamação em imagens pulmonares). Isso ocorre principalmente devido a erros nas colheitas das amostras e resultado falso negativo dos testes.
Para esses pacientes, as estratégias recomendadas para o acompanhamento são:
- Isolamento de acordo com os padrões para pacientes com o COVID-19;
- Continuar a providenciar tratamento antiviral que provou ser efectivo durante hospitalização anterior;
- Alta somente quando observada melhora nos exames de imagem do pulmão e quando o escarro e amostra de fezes são testados negativos por três vezes consecutivas (com um intervalo de 24 horas);
Isolamento doméstico e visitas de acompanhamento após a alta de acordo com os requerimentos mencionados acima.
- Gestão de lixo hospitalar nas áreas/unidades de referência de covid-19
Todo o lixo hospitalar produzido nas unidades de internamento de COVID-19, nos isolamentos transitórios e nas salas de rastreio, deve ser considerado potencialmente infeccioso (MINSA,2020)
- O lixo deve ser separado sempre onde é produzido e por quem executa o procedimento;
- O lixo deve ser recolhido em baldes de lixo com tampa e pedal, bem identificados e revestidos com sacos plásticos;
- O lixo deve ser transportado em recipiente com tampa, base e paredes sólidas e que sejam capazes de conter fluídos, fácil de lavar e desinfectar;
- Antes do destino final, o lixo deve ser armazenado no estacionamento temporário bem identificado e com acesso restrito;
- Tratar todo lixo infeccioso.
1. Manejo de cadáveres com COVID-19
A transmissão de doenças infecciosas também pode ocorrer por meio do manejo de corpos, sobretudo em equipamentos de saúde. Isso é agravado por uma situação de ausência ou uso inadequado dos equipamentos de protecção individual (EPI). Nesse contexto, o manejo do cadáver deve obedecer os seguintes procedimentos:
- Remover os tubos, drenos e cateteres do corpo com cuidado, devido a possibilidade de contacto com os fluidos corporais;
- Desinfecção do cadáver com uma solução hipoclorito com cálcio a 2%;
- Tapar todos os orifícios naturais (boca, narinas, ouvidos) do cadáver com bolsa de algodão embebidas numa solução hipoclorito com cálcio a 2%;
- Colocar o cadáver no saco impermeável próprio;
- Colocar o corpo em um segundo saco (externo) e desinfectar com álcool a 70%, solução clorada 0,5% a 1% ou outro saneante;
- Identificar o saco externo de transporte com informação relativa ao risco biológico de COVID-19, agente biológico de nível 3;
- Identificar o corpo com nome, número do processo, data de nascimento, nome da mãe, número do BI;
- Recomenda-se usar a maca de transporte do corpo apenas para esse fim;
- Enviar o cadáver para à morgue;
- O funeral deve ser realizado entre 6 a 24 horas, proibindo os rituais e práticas fúnebres (Brasil, 2020).
2 e 5- Manual Sobre Prevenção e Tratamento COVID, 2020.
3 e 4- Adaptado da OMS, 2005.
- REFÊRENCIAS BIBLIOGRÁFICAS
Alvaro-Lefevre, R. Aplicação do processo de enfermagem: promoção do cuidado colaborativo. São Paulo: Artmed. 5ª ed, 2005.
Andrade IAJ, Barros LV, Resende LP. Aimportância dos equipamentos de protecção individual (EPI) e equipamentos de protecção colectiva (EPC) para a saúde do trabalhador. Revista electrônica de Enfermagem do Centro de Estudos de Enfermagem e Nutrição 2011Jan-Jul2(2) 1-15, Goiás, 2011.
Bai,Y.Yao,L.Wei,T.Tian,F.Jin, D.Y. Chen,L. Wang, M. Presumed asymptomatic carrier transmission of COVID-19. JAMA. Europepmc.org. Europe PMC is an archive of life sciences journal literature. 2020.N Engl J Med 2020; 382: 1177-1179. DOI: 10.1056 / NEJMc2001737.7.
BBC. NEWS.Coronavirus: por que a covid-19 afeta tanto os profssionais de saude? Profissionais de saúde estão desproporcionalmente em risco na pandemia de coronavírus. 1 abril 2020. Disponivel em :https://www.bbc.com/portuguese/internacional-52119508.
BRASIL. Anvisa. Nota Técnica GVIMS/GGTESA/Anvisa nº04/2020- Orientação para Serviços de Saúde. Medidas de prevenção e controlo que devem ser adoptadas durante a assistência aos casos suspeitos ou confirmados de infecção pelo novo coronavírus(sars-cov-2). 8actualizado em 21/03/2020.
Cai, H. Chen, Y. Chen, Z. Fang, Q.Han, W. I. Hu, S. Li, Chan, J.F., Yuan, S., Kok, K.H., To, K.K., Chu, H., Yang, J. et al. A familial cluster of pneumonia associated with the 2019 novel coronavirus indicating person-to-person transmission: a study of a family cluster. Lancet. 2020; DOI: https://doi.org/10.1016/s0140-6736(20)30154-9.
Chinese center for disease control and prevention. Guidelines for personal protection of specific group(EB/OL). In Chinese.2020-03-09.
Dowell, S.F., Simmerman, J.M., Erdman, D.D., Wu, J.S., Chaovavanich, A., Javadi, M. et al. Severe acute respiratory syndrome coronavirus on hospital surfaces. Clin Infect Dis. 2004; 39: 652–657.
Geller, C., Varbanov, M., and Duval, R.E. Human coronaviruses: insights into environmental resistance and its influence on the development of new antiseptic strategies. Viruses. 2012; 4: 3044–3068.
- LI, T. LU, X. QU, T. SHEN, Y.H. SHENG, J. WANG, H. WEI, G. XU, K. ZHAO, X. ZHONG, Z. ZHOU, J. Manual sobre prevencao e tratamento Covid-19 Informações Compiladas de Acordo com a Experiência Clínica. 2020.
Kampf, G.Todt, D.Pfaender, S.Steinmann, E. Persistence of coronaviruses on inanimate surfaces and their inactivation with biocidal agents. Journal of Hospital Infection.DOI: https://doi.org/10.1016/J.JHIN.2020.01.022.
Otter, J.A., Donskey, C., Yezli, S., Douthwaite, S., Goldenberg, S.D., and Weber, D.J. Transmission of SARS and MERS coronaviruses and influenza virus in healthcare settings: the possible role of dry surface contamination. JHosp Infect. 2016; 92: 235–250.
Souza M. Controle de risco nos services de saúde. Acta Paul Enferm 2000; 13 (esp-pt 1):197-202.
Van Doremalen, N. Bushmaker, T. Morris, D.H. Holbrook, M.G. Gamble, A. Aerosol and Surface Stability of SARS-CoV-2 as Compared with SARS-CoV-1. March 17, 2020. DOI: 10.1056/NEJMc2004973.
Wit, E., van Doremalen, N., Falzarano, D., and Munster, V.J. SARS and MERS: recent insights into emerging coronaviruses. Nat Rev Microbiol.2016; 14: 523–534.16. Zhejiang University School of Medicina. Manual CIVID-19 Prevenção e Tratamento. http://10.233.90.10:8080/jspui/handle/prefix/127, 23.de Abril 2020. Acessado em 30.04.2020.
Zou,L. Ruan,F. Huang,M. Liang, L.SARS-CoV-2 Viral Load in Upper Respiratory Specimens of Infected Patients.The New England. 2020 - ncbi.nlm.nih.gov.N Engl J Med 2020; 382: 1177-1179. DOI: 10.1056 / NEJMc2001737.
ANGOLA. Ministério da Saúde. Fluxograma de Actuação em caso suspeito de novo coronavírus (nCOV),2020.
ANGOLA. Ministério da Saúde. Orientação para Profissionais de Saúde Expostos, 2020
Últimas de Portal Ciencia.ao
- RECRUTAMENTO: PDCT-MESCTI lança Concurso para a contratação de Secretária(o)
- PDCT-MESCTI: AVISO DE SOLICITAÇÃO DE COTAÇÃO - DESENVOLVIMENTO CONCEPTUAL E CRIATIVO DA LOGOMARCA E DE ESCULTURAS DO PCTL
- PDCT-MESCTI: Anúncio de Assinatura de Adenda N°2 do Contrato: "Projecto, Fiscalização da Construção e Plano de Negócio do Parque de Ciência e Tecnologia de Luanda
- PDCT-MESCTI realizou visita de acompanhamento aos seus bolseiros na Universidade de São Paulo e visitou o Instituto Butantan
- Acompanhe a Cerimónia de Premiação (13/12/2024)- Prémio Nacional de Ciência e Inovação 2024